Fisioter Bras
2021;22(2):272-89
REVISÃO
Terapia
complexa descongestiva no tratamento de linfedema pós-mastectomia
Descongestive
complex therapy in the treatment of lymphedema after mastectomy
Aline
Cristina Domingues*, Bárbara Cristina Alves*, Vania Cristina dos Reis Miranda,
Ft., D.Sc.**, Priscila Santos da Silva Navarenho, Ft., M.Sc.***, Elaine
Cristina Martinez Teodoro, Ft., D.Sc.**
*Discente
do Curso de Fisioterapia do UniFUNVIC, Centro
Universitário FUNVIC, Pindamonhangaba, SP, Brasil **Professora do Curso de
Fisioterapia do UniFUNVIC – Centro Universitário
FUNVIC, Pindamonhangaba, SP, Brasil ***Professora do Serviço Nacional de
Aprendizagem Comercial – SENAC, Guaratinguetá SP e do Centro Universitário
Teresa DÁvila – UNIFATEA, Lorena SP
Recebido
em 4 de agosto de 2020; Aceito em 21 de abril de 2021
Correspondência: Elaine Cristina Martinez Teodoro,
Avenida Osvaldo Aranha, 1961, 12606-000 Lorena SP, Brasil
Aline Cristina Domingues: aline123domingues@gmail.com
Bárbara Cristina Alves: barbaracalves_@hotmail.com
Vania Cristina dos Reis Miranda: vcrmiranda2@gmail.com
Priscila Santos da Silva Navarenho:
priscila.ssilva@sp.senac.br
Elaine Cristina Martinez Teodoro:
teodoro.elaine18@gmail.com
Resumo
Introdução: O linfedema é a complicação mais frequente
no pós-operatório do câncer de mama. Objetivo: Identificar a efetividade
do uso da Terapia Complexa Descongestiva (TCD) na redução do volume e no
tratamento intensivo do linfedema em pacientes submetidas ao procedimento
cirúrgico com esvaziamento axilar devido ao câncer de mama. Métodos:
Trata-se de uma revisão sistemática, para o qual foram consultados os bancos de
dados Bireme e Pubmed, utilizando artigos científicos
em português e inglês de revistas indexadas nas bases de dados Medline, Scielo, Lilacs, Register of Controlled Trials
(Cochrane Central) e Physiotherapy Evidence Database (PEDro), publicados entre os anos de 2004 e 2019. Para a
construção do trabalho foram incluídos estudos que estivessem disponíveis na
íntegra, que a população alvo fosse composta por mulheres submetidas ao
procedimento cirúrgico devido ao câncer de mama, com esvaziamento axilar, que
apresentassem linfedema e que incluíssem em seus tratamentos, um protocolo
fisioterapêutico de TCD. Também de forma independente, foi avaliada a qualidade
metodológica dos estudos selecionados com a Escala de Qualidade de JADAD. Resultados:
Atualmente, o padrão-ouro dentre as principais técnicas fisioterapêuticas
utilizadas para o tratamento do linfedema é a TCD, a qual é composta por drenagem
linfática manual, cuidados com a pele e unhas, bandagem de compressão e
exercícios terapêuticos. Conclusão: A TCD é considerada o método mais
utilizado e eficiente na redução do volume e no tratamento intensivo do
linfedema pós-mastectomia.
Palavras-chave: linfedema, mastectomia, fisioterapia,
sistema linfático, linfa.
Abstract
Introduction: The lymphedema
is the most common postoperative complication of breast cancer. Objective:
The present study aims to identify the effectiveness of the use of Complex
Decongestive Therapy (CDT) in reducing volume and intensive treatment of lymphedema
in patients undergoing axillary emptying due to breast cancer. Methods:
This was a systematic review, for which Bireme and Pubmed
databases were consulted, using scientific articles in Portuguese and English
from journals indexed in Medline, Scielo, Lilacs,
Register of Controlled Trials (Cochrane Central) databases and Physiotherapy
Evidence Database (PEDro), all of them published
between the years 2004 to 2019. For the construction of this study, we included
articles available in full, with a target population consisting of women
undergoing the surgical procedure due to breast cancer, with axillary emptying,
who presented lymphedema and who included in their treatments a physical
therapy protocol of CDT. Also, independently, the methodological quality of the
studies selected was evaluated using the JADAD Quality Scale. Results:
Currently, the gold standard among the main physiotherapeutic techniques used
for the treatment of lymphedema is CDT, which consists of manual lymphatic
drainage, skin and nail care, compression bandaging and therapeutic exercises. Conclusion:
The CDT is considered the most used and efficient method for volume reduction
and intensive treatment of post-mastectomy lymphedema.
Keywords: lymphedema; mastectomy;
physiotherapy; lymphatic system; lymph.
Introdução
Denomina-se câncer o conjunto de doenças que têm em comum o
crescimento desordenado de células, que invadem tecidos e órgãos. Por
dividirem-se rapidamente são células que tendem a ser agressivas e
incontroláveis, formando tumores, que podem espalhar-se para outras regiões do
corpo [1]. O câncer de mama é o tipo mais comum da patologia entre as mulheres
no mundo e no Brasil, chegando a ocorrência de 25% dos
casos novos e, no Brasil, esse percentual chega a ser de 29% [2].
Para o controle desta doença é necessário a detecção
precoce, na qual a lesão ainda esteja restrita às células e ao tecido mamário,
com um tamanho de no máximo 3 cm, o que possibilita o uso de intervenções
terapêuticas menos mutiladoras e maior probabilidade de cura [3]. As mulheres
nas quais são detectadas lesões suspeitas devem ser investigadas o quanto
antes, por meio de exames como mamografia, ultrassom e ou biópsia, e se o
diagnóstico for confirmado, precisam ser tratadas adequadamente [4].
O tratamento poderá variar de acordo com o grau de
agressividade e estágio da doença, o que inclui, sobretudo, cirurgias como
mastectomia, conservadoras ou radicais associadas ao esvaziamento de linfonodos
axilares, biópsia do linfonodo próximo a região onde está localizado o tumor,
radioterapia, quimioterapia e hormonioterapia, com resultados bastante
positivos na melhora da sobrevida das mulheres acometidas [5].
As pacientes após a mastectomia têm mais
problemas do que aquelas com incisão local, assim como as que realizaram
radioterapia em comparação às que não fizeram esse tratamento. A morbidade do
membro superior é alta devido à dissecção dos linfonodos axilares, aumentando
chances de aparecimento de linfedema e diminuição da sensação da axila [6].
A incidência do linfedema varia em diferentes estudos,
sendo observada em aproximadamente 20% dos casos [7]. A retirada dos linfonodos
axilares é o principal fator de risco para ocorrência do linfedema [8]. O
linfedema é uma doença crônica que pode ser definida como o acúmulo de
proteínas no interstício e alterações teciduais decorrentes da insuficiência da
drenagem linfática, como o edema e inflamação de uma extremidade [9,10].
A fisioterapia é fundamental na reabilitação dos movimentos
do membro superior no pós-operatório do câncer de mama, visto que contribui
para a melhora da conscientização corporal, além de oferecer orientações
necessárias para as atividades diárias [11].
Atualmente, o padrão-ouro dentre as principais técnicas fisioterapêuticas
utilizadas para atingir esses objetivos é a Terapia Complexa Descongestiva
(TCD), a qual apoiada pela Sociedade Internacional de Linfologia
envolve um programa de tratamento dividido em duas fases: o tratamento
intensivo e o de manutenção. O tratamento intensivo permite a redução
substancial do volume do linfedema e inclui quatro componentes: a drenagem
linfática manual, os cuidados com a pele e unhas, a bandagem de compressão e os
exercícios terapêuticos, já a fase de manutenção, é composta pelos mesmos
itens, porém a compressão é elástica por meio de luvas compressivas e o
terapeuta ensina a automassagem para o paciente [12].
Desse modo, o presente trabalho tem como objetivo
identificar a efetividade do uso da TCD na redução do volume e no tratamento
intensivo do linfedema em pacientes submetidas ao procedimento cirúrgico com
esvaziamento axilar devido ao câncer de mama.
Métodos
Foi realizada uma revisão sistemática. As seguintes bases
eletrônicas de dados foram pesquisadas: Literatura da América Latina e do
Caribe (Lilacs), Medline (acessado via PubMed e Scielo), Register of Controlled Trials
(Cochrane Central) e Physiotherapy Evidence Database (PEDro), com busca no período de 2004 a 2019. Utilizaram-se
as seguintes combinações de descritores: linfedema, mastectomia, fisioterapia,
sistema linfático, linfa, lymphedema, mastectomy, physiotherapy, lymphatic system, lymph, no
período de março a junho de 2019. Na base Pubmed
foram utilizados os descritores MeSH correspondentes.
As combinações entre as palavras foram realizadas em cada
base de dados supracitadas utilizando os operadores booleanos (OR/AND) e
(NOT/AND), sendo aceitos os idiomas português e inglês. Os artigos foram
avaliados e selecionados, de forma independente, por dois revisores, sendo
retiradas as duplicatas.
Os estudos foram selecionados conforme o conteúdo do
título, resumo e metodologia. Foram excluídos os trabalhos que não tinham
relação com o tema, direcionamento da revisão e de metodologia, como revisão
sistemática, revisão de literatura, validação de protocolo e estudo piloto;
foram incluídos os ensaios clínicos randomizados, ensaio clínico aleatório,
estudos de coorte, caso controle e descritivos, que descrevessem o tratamento
fisioterapêutico do linfedema em pacientes submetidas a cirurgia de
mastectomia.
A partir da pré-seleção e consenso, os avaliadores
analisaram os textos na íntegra, considerando os critérios definidos e de
relevância ao objetivo desta revisão.
Para extração de dados, selecionaram-se os estudos que
continham a terapia complexa descongestiva comparada com outra técnica
fisioterapêutica de tratamento do linfedema (em conjunto ou isoladas), tendo
como população acometida mulheres que passaram por intervenção cirúrgica na
mama devido ao câncer e consequente esvaziamento axilar.
Também de forma independente, os dois revisores avaliaram a
qualidade metodológica dos estudos selecionados com a Escala de Qualidade de
JADAD [13], que é um instrumento desenvolvido para avaliar a qualidade de
estudos clínicos que visa a diminuição das tendenciosidades, ou seja, sua
validade interna. Nos itens da escala existem duas opções de resposta: sim ou
não; questionam-se os seguintes critérios: se o estudo é randomizado, se o método
de randomização é adequado; se é duplo-cego, se o método de blindagem é
adequado; se há descrição das exclusões e perdas do estudo. Para cada item
atribui-se um ponto para a resposta sim e zero ponto para a resposta não, de
modo que cada item tenha apenas uma resposta. Se nos itens 1 e 2 os métodos de
randomização e blindagem forem citados, mas descritos de maneira inadequada,
faz-se a dedução de um ponto; da mesma forma, se nos mesmos itens os métodos de
randomização e blindagem forem citados e descritos corretamente, adiciona-se um
ponto.
Como resultado da escala de JADAD, o estudo pode receber,
no máximo, cinco pontos, um ponto para cada sim. O estudo é considerado de má
qualidade se obtiver pontuação menor ou igual a dois, após a avaliação.
Por meio da busca primária, foram encontrados nas bases de
dados 2.168 artigos. Após a verificação de duplicatas, foram excluídos 1.055;
dos 1.113 foi realizada a seleção de títulos e resumos, e foram excluídos 1.045
estudos, permanecendo 68 artigos. Destes, após a verificação da metodologia, 20
artigos foram selecionados para a leitura integral dos textos. Após a leitura
crítica destes, 12 estudos foram excluídos conforme os critérios da escala de
JADAD, 8 foram considerados de alta qualidade e incluídos por preencherem os
critérios de seleção para esta revisão sistemática, conforme demonstrado na
Figura 1.
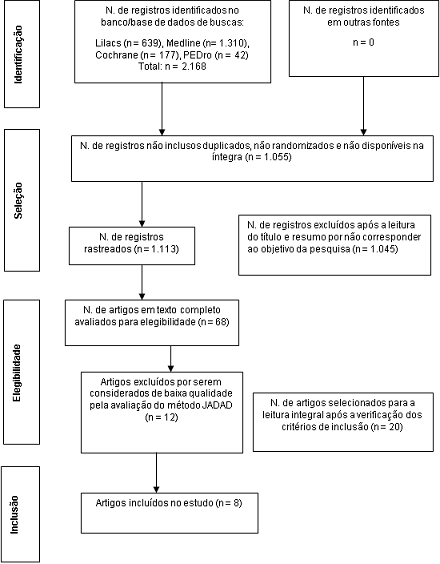
Figura
1 - Fluxograma do
processo de seleção de artigos para o estudo
Resultados
As características dos estudos que preencheram os critérios
de inclusão, assim como as intervenções e resultados estão sumarizadas na
Tabela I.
Quadro
I - Características
dos estudos incluídos (n = 8) (ver PDF)
Discussão
O linfedema é a complicação mais frequente no
pós-operatório do câncer de mama. Caracteriza-se por uma condição crônica
causada pelo acúmulo excessivo e persistente de líquido composto por proteínas
extravasculares e extracelulares no espaço intersticial, causado pela deficiência
do sistema linfático, desencadeando aumento da pressão oncótica. Pode ser
desenvolvido logo após a cirurgia ou raramente após anos do tratamento. Sua
incidência varia e é observada em 20% dos casos [7,22].
O edema surge por meio de uma incapacidade de funcionamento
do sistema linfático, desencadeando uma inflamação crônica. Tal ocorrência pode
acometer qualquer tecido que sofra um desequilíbrio entre a filtração dos
capilares e a drenagem linfática. O linfedema é considerado uma doença crônica
e progressiva que pode gerar alterações morfológicas e funcionais ao membro
acometido [23].
O objetivo principal do tratamento do linfedema é reduzir o
volume, restaurar a função e melhorar a aparência física do membro acometido
[24].
A fisioterapia atua sobre os trajetos dos vasos linfáticos,
promovendo a
reabsorção e a condução do acúmulo
de líquido da área edemaciada para as áreas
normais e incentiva o desenvolvimento das vias colaterais de drenagem,
a fim de
controlar a expansão a longo prazo [25]. A técnica que mostra maior eficiência
no tratamento do linfedema e considerada padrão ouro é a Terapia Complexa
Descongestiva (TCD), que consiste em uma associação de drenagem linfática
manual, cinesioterapia, enfaixamento e orientações de cuidados e higiene dos
membros [26].
Dos artigos selecionados, a Fisioterapia Complexa
Descongestiva (FCD) ou a Terapia Complexa Descongestiva (TCD) foi avaliada
quanto a sua efetividade por meio da comparação com grupos controle que
realizaram a TCD associada a Compressão Pneumática Intermitente (CPI); uma
abordagem mais conservadora constituída apenas pela utilização da compressão
elástica, drenagem linfática manual isolada e autocuidados com o membro
afetado, sem intervenção de um terapeuta; além da fisioterapia incluindo
exercícios associados à bandagem, elevação da cabeça, pescoço, ombro, cuidados
com a pele, drenagem linfática manual, vestimenta de baixa compressão elástica,
mobilização glenoumeral e exercícios de respiração profunda; TCD associada ao
exercício ativo-resistido e TCD associada a 30 minutos adicionais de Drenagem
Linfática Manual (DLM), pelo método Vodder II
[14,15,16,17,18,19,20,21].
Os componentes da TCD empregados nos estudos foram
descritos por todos os autores, exceto por Buragadda et
al. [19], os quais se ativeram na descrição do procedimento aplicado ao
grupo controle. Alguns autores divergiram quanto ao tempo de aplicação da etapa
de DLM, entretanto todos concordaram com o método Vodder
e com o método de enfaixamento. Gradalski et al.
[21] foram os autores que melhor detalharam toda a técnica utilizada e os
únicos que utilizaram a etapa de DLM somente no grupo controle, a fim de
analisarem sua eficácia real no programa de TCD.
No total dos estudos foram avaliadas 636 pacientes que
realizaram cirurgia de mama e foram submetidas a algum tratamento coadjuvante
como quimioterapia [14,15,16,17,19], radioterapia [14,15,16,17,18,19] e terapia hormonal [16].
Cada estudo elegeu seus critérios de inclusão de acordo com as suas
particularidades.
No estudo de Szolnoky et al.
[14] foram incluídas mulheres que desenvolveram linfedema unilateral, com mais
de 12 meses após terem realizado cirurgia de linfadenectomia sentinela e
tratamento adjuvante.
Haghighat et al. [15] incluíram mulheres
pós-mastectomia após 3 meses de tratamento posteriormente a cirurgia e terapia
coadjuvante.
Dayes et al. [16] incluíram mulheres
com história prévia de tratamento para câncer de mama e linfedema definidos por
um aumento absoluto do volume do braço de pelo menos 10% entre o ipsilateral e
o braço não tratado.
Koul et al. [17] incluíram mulheres
pós-mastectomia radical modificada e lumpectomia com dissecção nodal axilar e
mastectomia simples de excisão do tumor isolado sem dissecção axilar com
linfedema, que completaram 12 meses de acompanhamento.
Didem et al. [18] incluíram mulheres
que desenvolveram linfedema unilateral leve a moderado, com diferença de até 2
cm comparado com o membro contralateral e diferença de 2 a 5 cm, após o
tratamento de câncer de mama com duração de pelo menos 1 ano. De forma
semelhante Buragadda et al. [19] incluíram
mulheres pós-mastectomia que desenvolveram linfedema unilateral com diferença
de mais de 3 cm em relação ao braço contralateral, assim como Kim et al. [20]
que incluíram mulheres que desenvolveram linfedema e que tiveram uma diferença
de circunferência maior que 2 cm entre o braço afetado e o braço normal e
pacientes que tiveram linfedema diagnosticado por linfocintilografia,
e Gradalski et al. [21] que incluíram
pacientes pós-mastectomia unilateral com linfedema com 20% ou mais de diferença
entre os volumes dos membros.
Alguns autores não especificaram o tipo de cirurgia de mama
realizada e houve um consenso entre a espera de um período que variou de 3 a 12
meses após o tratamento do câncer, para que houvesse um tempo de acompanhamento
com intuito de detectar possíveis metástases [16,18,20].
Dentre os diversos critérios de exclusão dos estudos, os
principais citados em todos foram a recidiva do câncer e ou a presença da
doença na mama contralateral, metástase, infecção e linfedema bilateral
[14,15,16,17,18,19,21].
Para avaliação do linfedema do membro superior, os autores
utilizaram dois métodos, a volumetria por deslocamento de água e a perimetria,
entretanto, cada autor empregou pontos anatômicos diferentes para a obtenção
dos valores das medidas de circunferências. Koul et
al. [17] descreveram a aplicabilidade da volumetria em que o membro é
submerso em um cilindro volumétrico preenchido com água e o volume do braço é
medido por deslocamento.
Já no estudo de Didem et al.
[18] ambos os braços foram avaliados e a diferença entre o transbordamento de
água foi calculado em porcentagem.
Para Koul et al. [17] as
medidas de circunferências são mais utilizadas pela facilidade em serem
aplicadas, bem como permitem que os terapeutas determinem quais partes do braço
afetado pelo linfedema estão piores e necessitam de mais atenção durante o
tratamento.
Somente o estudo de Didem et
al. [18] utilizou os dois tipos de mensurações, além de avaliar a
mobilidade do ombro por meio de técnicas padrão goniométricas. Cerca de 48,1%
das pacientes do grupo que receberam a TCD e 42,3% do grupo de fisioterapia
convencional tinham limitação de amplitude de movimento durante a avaliação
antes do tratamento. Em ambos os grupos, a amplitude de movimentos para flexão
e abdução de ombro foram aumentadas após o tratamento, porém, não houve melhora
significativa para o movimento de rotação externa.
Haghighat et al.
[15], Dayes et al. [16], Koul et al. [17], Kim et al. [20], Buragadda
et al. [19] e Gradalski et al. [21]
estabeleceram um ponto de corte considerado para definir o linfedema, somente Szolnoky et al. [14] não descreveram esse critério.
Haghighat et al. [15] definiram o
linfedema como um aumento maior ou igual a 10% no volume do braço afetado em
comparação com o contralateral, enquanto Dayes et al.
[16] e Gradalski et al. [21] exigiram que os
pacientes tivessem um mínimo de 20% de diferença de volume entre os braços, posterioremente, no estudo de Dayes
et al. [16] esta diferença foi reduzida para no mínimo 10% de acordo com
o critério de inclusão, pois o resultado primário havia sido uma medida
relativa.
Para Koul et al. [17] o
critério de inclusão para a gravidade do linfedema foi definido como a
diferença absoluta de volume em ml entre os braços normais e afetados, mas não
foram estabelecidos valores numéricos.
Buragadda et al. [19] consideraram
mulheres que desenvolveram linfedema, aquelas com mais de 3 cm em relação à
extremidade contralateral, enquanto Kim et al. [20] consideraram uma
diferença de circunferência maior que 2 cm entre o braço afetado e o braço
normal e Didem et al. [18] entre 2 e 5 cm de
circunferência.
Os sintomas subjetivos como dor, parestesia, sensação de
peso e dormência foram encontrados durante a avaliação das pacientes nos
estudos. Para Haghighat et al. [15] as pontuações nos escores estabelecidos para
avaliarem os sintomas mostraram que houve uma diminuição em ambos os métodos de
tratamentos durante o tempo de estudo e a redução do peso foi mais aparente
apenas pela TCD do que pela Terapia Complexa Descongestiva Modificada (TCDM) +
CPI durante a fase 1 de tratamento. Em contrapartida, para as pacientes do
estudo de Szolnoky et al. [14] houve uma
tendência de melhora em ambos os grupos ao longo do tempo, mas isso não mostrou
ser significativo.
Os achados de Buragadda et al.
[19] indicaram que os indivíduos de ambos os grupos mostraram melhora
significativa. O grupo de TCD mostrou melhora mais relevante no volume, dor e
função do membro superior do que o grupo convencional, pois os exercícios do
programa domiciliar propostos resultaram em maior redução do volume do braço,
permitindo que os sujeitos ganhassem confiança para mover o membro sem medo o
que condiz com os estudos de Kim et al. [20], os quais mostraram que os
sintomas subjetivos diminuíram decorrente a uma melhora da qualidade de vida
dos pacientes em ambos os grupos.
O número de pacientes selecionadas de acordo com os
critérios de inclusão descritos pelos autores variou de um total de 26 para Szolnoky et al. [14] e 138 para Koul
et al. [17], sendo este valor dividido em dois grupos, o grupo intervenção e o
controle, com quantidades iguais.
Em relação a quantidade e frequência das sessões
terapêuticas, houve similaridade entre os autores: Szolnoky
et al. [14], Kim et al. [20] e Gradalski
et al. [21] realizaram sessões diárias, com pausas aos finais de semana,
ou seja, 5 vezes na semana, pelo período de 2 semanas, totalizando 10 sessões;
enquanto Haghighat et al. [15] também com
sessões diárias, 5 vezes na semana, com 10 a 15 sessões, não informando a
quantidade de semanas; Dayes et al. [16] com 5
sessões por 4 semanas, totalizando 20 sessões e Buragadda
et al. [19] realizaram a terapia por 6 semanas, 5 sessões por semana. Koul et al. [17] não descreveram o número de sessões
nem a frequência delas, apenas que tiveram duração de uma hora por dia, por um
período particular, de acordo com o perfil do paciente. Didem
et al. [18] trabalharam com sessões 3 vezes por semana, por um período
de 4 semanas, totalizando 12 sessões.
Nenhum dos autores foi específico quanto à fase de
gravidade ou tempo de acometimento do linfedema, porém alguns estudos
[15,17,20,21] informaram que a TCD foi aplicada em fase intensiva e de
manutenção, duas a quatro semanas e três a seis meses, respectivamente.
Após a intervenção e análise, Szolnoky
et al. [14] descreveram reduções notáveis no linfedema e reclamações
subjetivas em ambos os grupos estudados. O tratamento com bomba pneumática
acrescentou um significativo efeito sinérgico e de diminuição do linfedema,
porém os autores citam que numerosos efeitos colaterais são atribuídos ao uso
das bombas: elas não evacuam o fluido do quadrante ipsilateral; possuem menor
efeito no linfedema de extremidades, podem causar edema de genitália externa e
traumatizar os vasos linfáticos superficiais. Alguns pacientes que usam bombas
pneumáticas afirmam que o linfedema piora com o tempo e, portanto, param de
usá-las. Apesar dessa estatística, durante a aplicação desse estudo, tais
efeitos não foram observados.
Similarmente, Haghighat et al.
[15] também apresentaram um estudo envolvendo a compressão pneumática em seu
grupo de intervenção. As pontuações dos sintomas diminuíram em ambos os métodos
de tratamentos durante o tempo de estudo e, mesmo que não tenha sido
significativa a diferença entre as duas modalidades de tratamento, observou-se
que o efeito da TCD foi mantido em maior medida do que o outro grupo que
utilizou a CPI, sendo a redução do linfedema de 30,3% e 27,1%, respectivamente,
o que concorda com o estudo de Rockson et al.
[27], que descobriu que a CPI aumentou o efeito da TCD em pacientes com
linfedema de braço e não encontraram tal efeito em pacientes com linfedema de
perna, tornando inconclusivo o real efeito de intensificar a TCD. Nesse estudo,
com um acompanhamento mais prolongado, de aproximadamente 3 meses, a
porcentagem de redução do volume e peso foi maior com a TCD isolada em
comparação com a TCD + CPI.
Dayes et al. [16] apontam que o estudo
randomizado não foi capaz de demonstrar melhora da redução percentual do volume
do linfedema no comparativo dos grupos estudados. Esse teste foi realizado para
detectar uma diferença de 20% nas reduções médias relativas do volume excessivo
do braço, da linha de base até a sexta semana entre os grupos da TCD e
controle, e apenas uma diferença de 6% foi observada. Pode haver efeito mais
significativo na TCD em pacientes com linfedema de maior duração, embora isso
exija um estudo mais aprofundado.
Koul et al. [17] apresentaram que a
TCD e a drenagem linfática manual com exercícios foram associadas a uma redução
significativa no volume do linfedema, porém a aplicabilidade da TCD teve uma
resposta máxima após o tratamento. A falta de um grupo controle não permitiu
excluir a possibilidade dessas reduções terem ocorrido espontaneamente e simultaneamente.
Dos 138 pacientes, 55% foram tratados com todos os quatro componentes da TCD,
32% receberam somente a DLM e 13% receberam instruções e aconselhamento para o
programa doméstico, que incluiu a autoadministração de drenagem linfática
simples e exercícios.
Didem et al. [18] por sua vez
concluíram que ambos os grupos obtiveram redução significativa no volume do
membro, diminuição do desconforto e aumento da mobilidade articular durante o
tratamento. No entanto, a redução do edema no grupo em que foi adotada a TCD
foi considerada melhor em comparação com o grupo com abordagem conservadora,
visto que a diferença entre as duas modalidades utilizadas se caracteriza pelo
não uso da DLM. Portanto os autores defendem que nos pacientes com linfedema de
extremidade superior, a mobilidade do ombro pode ser aumentada e o edema pode
ser diminuído pelo uso da TCD, inclusive a longo prazo, reduzindo a sua
incidência, de forma semelhante, Buragadda et al.
[19] demonstraram que o grupo da TCD mostrou acentuada melhora no volume, dor e
função do membro superior do que o grupo convencional, a TCD foi associada a um
programa domiciliar, diferente do grupo controle, no qual não foram enfatizados
os cuidados domiciliares, inclusive com a integridade da pele. Em conclusão, a
TCD em combinação com um programa de exercícios domiciliares foi eficaz na
redução do linfedema, melhora da dor e função da extremidade pós-mastectomia.
Uma abordagem diferenciada foi utilizada por Kim et al.
[20] que realizaram em ambos os grupos de estudo a TCD, porém foram adicionados
15 minutos de exercícios resistidos na sessão terapêutica, com a justificativa
de estimular o músculo esquelético para o
bombeamento venoso e linfático e também estimular a contração dos vasos
linfáticos, que são controlados pelo sistema nervoso simpático [28]. Desta
forma, a contração muscular pode aumentar a drenagem do líquido linfático e a
contração dos vasos linfáticos [29].
Kim et al. [20] defendem em seus estudos, que o
exercício resistido pode reduzir o volume do linfedema sem quaisquer efeitos
adversos, pois no volume dos braços dos pacientes estudados ocorreu uma redução
mais proximal do linfedema (21,12%), em comparação com o grupo que utilizou
somente a TCD.
Gradalski et al. [21] colocaram em pauta
nos seus estudos a eficiência da etapa da DLM, tradicionalmente utilizada no
método Vodder, na aplicabilidade da TCD no tratamento
do linfedema de membro superior. Defendem que verificar a possível exclusão da
DLM pode trazer benefícios como a não necessidade de um terapeuta especializado
para a aplicação da técnica, o que facilitaria o acesso da paciente ao
tratamento, diminuiria os custos e o tempo corrente da terapia. Os resultados
foram apresentados após a análise dos grupos que mostraram diminuição do volume
do membro durante a fase intensiva (15,6% no grupo sem a DLM e 13,8% no grupo
com a TCD completa), volume do edema (47,2% e 47,4%, respectivamente) e
alteração do volume relacionado ao membro (14,7% e 12,5%). Apoiam a hipótese de
que a TCD sem a etapa de DLM, porém com todos os outros componentes
(cinesioterapia, cuidados com a pele e enfaixamento compressivo), pode ser
considerada uma opção básica de tratamento do linfedema de membro superior em
pacientes pós-mastectomizadas, sugerindo que a DLM por Vodder
pode não ser necessária na TCD para obter uma redução paralela do edema do
membro. Argumenta-se que a escolha da TCD sem a DLM, como procedimento padrão
no linfedema de moderado a severo pode diminuir
consideravelmente o consumo de tempo e, portanto, os custos de terapia [21].
O linfedema está relacionado com as restrições das
atividades diárias das pacientes, o que interfere diretamente na Qualidade de
Vida (QV) das mesmas [15]. O impacto negativo do linfedema que a paciente pode
vivenciar envolve depressão, imagem corporal prejudicada, problemas sociais
resultantes da dor, inchaço dos braços e fraqueza, o que contribui para o
agravo do funcionamento físico e emocional, aumentando os riscos de
incapacidade [21].
De forma semelhante, Haghighat et
al. [15] constataram que aumentar a qualidade de vida ao longo da redução
do volume do membro são objetivos primários no tratamento do linfedema. Tanto a
qualidade de vida quanto a dor melhorara com a TCD, mesmo após o término do tratamento.
Por outro lado, os autores Szolnoky
et al. [14] e Dayes et al. [16] não
descreveram sobre o protocolo de tratamento, focaram apenas na redução do
linfedema e Koul et al. [17] descobriram que a
DLM reduziu significativamente o volume do membro e que a qualidade de vida e
as funções emocionais foram melhoradas utilizando essa técnica, mas os autores
não descreveram se foi aplicado algum teste para essa mensuração.
Buragadda et al. [18] citaram que existem alguns
testes que podem ser utilizados para investigar e acompanhar a qualidade de
vida das pacientes, são eles o questionário da Organização Europeia para a
Pesquisa e Tratamento do Cancro (EORTC QLQ – C30), o módulo para o cancro da
mama (QLQ - BR23), o Functional Assessment of Cancer Therapy-Breast
(FACT-B) e o BREAST-Q, mas não foi especificado qual destes os autores
utilizaram. Ao final do tratamento, o estudo mostrou que houve melhora na
qualidade de vida e no estado emocional das pacientes.
Similarmente, Kim et al. [20] empregaram o
questionário Short Form-36 versão 2, para a qualidade de vida no pré-tratamento
e 8 semanas após o tratamento para cada paciente. Este teste investiga as
dimensões de função física, dor, saúde geral, saúde mental, saúde emocional e
funcionamento social. Após 8 semanas de tratamento, ambos os grupos
demonstraram melhoras significativas, entretanto as pacientes do grupo de
Exercício de Resistência Ativa (ERA) mostraram uma melhora mais acentuada na QV
para a saúde física e geral, quando comparadas com as pacientes do grupo de
exercícios de resistência não ativa, pois o ERA aumenta a força dos membros
superiores, permitindo que as pacientes tenham maior confiança na sua saúde e
possam participar de atividades sociais o que corrobora Gradalski
et al. [21], os quais avaliaram a QV das pacientes em uma Escala de
Classificação Numérica (ECN); sendo 0 = sem queixas e 10 = a intensidade mais
alta) e classificaram a satisfação com o tratamento em uma ECN; sendo 0 =
mínimo e 10 = máximo). Os achados desse estudo demonstraram que as pacientes
com linfedema pós-mastectomia podem ter benefícios semelhantes com a TCD sem
DLM e em termos de melhora na qualidade de vida.
Desse modo é possível constatar que há correlação da
qualidade de vida com o linfedema, porém os estudos salientam a diminuição do
linfedema, e pouco ressaltam a abordagem clínica baseada na importância da
qualidade de vida dessas pacientes, as quais podem ser mais beneficiadas com
esse tipo de abordagem.
O presente estudo apresentou como limitações dificuldades
em encontrar artigos científicos relevantes dos últimos 5 anos, que estivessem
disponíveis na íntegra nas bases de dados, estudos com qualidade metodológica
procedentes e público-alvo condizente com os critérios de inclusão pré-estabelecidos.
Conclusão
De acordo com a presente revisão, pode-se concluir que a
TCD é considerada o método mais utilizado e eficiente na redução do volume e no
tratamento intensivo do linfedema em pacientes submetidas ao procedimento
cirúrgico com esvaziamento axilar devido ao câncer de mama.
Referências
- INCA.
O que é câncer. Coordenação de Prevenção e Vigilância [Internet]. Rio de
Janeiro: Instituto Nacional de Câncer José Alencar Gomes da Silva; 2018 [cited 2019 Fev 12]. Available from: https://www.inca.gov.br/o-que-e-cancer
- INCA.
Tipos de câncer: Câncer de mama. Coordenação de Prevenção e Vigilância
[Internet]. Rio de Janeiro: Instituto Nacional de Câncer José Alencar Gomes da
Silva; 2019 [cited 2019 Fev
22]. Available from:
https://www.inca.gov.br/tipos-de-cancer/cancer-de-mama
- Silva
PA, Riul SS. Câncer de mama: fatores de risco e detecção precoce. Rev Bras Enferm
2011;64(6):1016-21. doi:
10.1590/S0034-71672011000600005 [Crossref]
- Silva IS. Políticas de controle do câncer de mama no Brasil: quais são os próximos passos? Cad Saúde Pública 2018;34(6):00097018. doi: 10.1590/0102-311X00097018 [Crossref]
- Brito CMM, Lourenção MIP, Saul M, Bazan M, Otsubo PPS, Imamura M. Breast cancer: rehabilitation. Acta Fisiatr 2012;19(2):66-72. doi: 10.5935/0104-7795.20120013 [Crossref]
- Haddad CAS, Saad M, Perez MCJ, Júnior FM. Assessment of posture and joint movements of the upper limbs of patients after mastectomy and lymphadenectomy. Einstein 2013;11(4):426-34. doi: 10.1590/S1679-45082013000400004 [Crossref]
- Paiva CB, Dutra CMS. Prevalência de linfedema após tratamento de câncer de mama em pacientes com sobrepeso. Fisioter Pesqui 2016;23(3):263-7. doi: 10.1590/1809-2950/15214123032016 [Crossref]
- Bricot B. Posturologia. 2ª ed. São Paulo: Ícone; 2004. p. 21-48.
- Godoy
MF, Godoy JM, Braile DM. Tratamento do linfedema de membros superiores. Atividades
e exercícios linfomiocinéticos. Rio de Janeiro: Di
Livros; 2006.
- Rezende LF, Rocha AVR, Gomes CS. Risk factors for breast cancer related lymphedema. J Vasc Bras 2010;9(4):233-38. doi: 10.1590/S1677-54492010000400005 [Crossref]
- Nascimento SL, Oliveira RR, Oliveira MMF, Amaral MTP. Complicações e condutas fisioterapêuticas após cirurgia por câncer de mama: estudo retrospectivo. Fisioter Pesqui 2012;19(3):248-55. doi: 10.1590/S1809-29502012000300010 [Crossref]
- Paz IA, Fréz AR, Schiessl L, Ribeiro LG, Preis C, Guérios L. Complex decongestive therapy in the intensive care of lymphedema: systematic review. Fisioter Pesqui 2016;23(3):311-7. doi: 10.1590/1809-2950/15002623032016 [Crossref]
- Bento T. Revisões sistemáticas em desporto e saúde: Orientações para o planejamento, elaboração, redação e avaliação. Fundação Técnica e Científica do Desporto 2014;10(2):107-23. doi: 10.6063/motricidade.10(2).3699 [Crossref]
- Szolnoky G,
Lakatos B, Keskeny T, Varga E, Varga M, Dobozy A, et al. Intermittent
pneumatic compression acts synergistically with manual lymphatic drainage in
complex decongestive physiotherapy for breast cancer treatment-related
lymphedema. Lymphology 2009; [Internet]42(4):188-94. [cited 2019 Mar 12].
Available from https://pubmed.ncbi.nlm.nih.gov/20218087/
- Haghighat S, Lotfi-Tokaldany M, Yunesian M, Akbari ME, Nazemi F,
Weiss J. Comparing two treatment methods for post mastectomy lymphedema:
complex descongestive therapy alone and in
combination with intermittent pneumatic compression. Lymphology 2010
[Internet];43(1):25-33. [cited 2019 Mar 12]. Available from:
https://pubmed.ncbi.nlm.nih.gov/20218087/
- Dayes IS, Whelan TJ, Julian JA, Parpia S, Pritchard KI, D’Souza DP, et al. Randomized trial of decongestive lymphatic therapy for the treatment of lymphedema in women with breast cancer. Am Soc Clin Oncol 2013;20(30):3758-63. doi: 10.1200/JCO.2012.45.7192 [Crossref]
- Koul R, Dufan T, Russell C, Guenther W, Nugent Z, Sun X, et al. Efficacy of complete decongestive therapy and manual lymphatic drainage on treatment-related lymphedema in breast cancer. Int J Radiat Oncol Biol Phys 2007;67(3):841-6. doi: 10.1016/j.ijrobp.2006.09.024 [Crossref]
- Didem K, Ufuk YS Serdar S, Zumre A. The comparison of two different physiotherapy methods in treatment of lymphedema after breast surgery. Breast Cancer Res Treat 2005;93(1):49-54. doi: 10.1007/s10549-005-3781-2 [Crossref]
- Buragadda S, Alhusaini1 AA, Melam GR, Arora N. Effect of complete decongestive therapy and a home program for patients with post mastectomy lymphedema. J Phys Ther Sci 2015;27(9):2743-48. doi: 10.1589/jpts.27.2743 [Crossref]
- Kim DS, Sim Y-J, Jeong HJ, Kim GC. Effect of active resistive exercise on breast cancer–related lymphedema: a randomized controlled trial. Arch Phys Med Rehabil 2010;91(12):1844-8. doi: 10.1016/j.apmr.2010.09.008 [Crossref]
- Gradalski T, Ochalek K, Kurpiewska J. Complex decongestive lymphatic therapy with or without vodder II manual lymph drainage in more severe chronic post mastectomy upper limb lymphedema: a randomized non-inferiority prospective study. J Pain Symptom Management 2015;50(6):750-7. doi: 10.1016/j.jpainsymman.2015.06.017 [Crossref]
- Leal NFBS, Dias LAR, Carrara HHA, Ferreira CHJ. Lymphedema after breast cancer: comparison between two physical therapy techniques – a pilot study. Fisioter Mov 2011;24(4):647-54. doi: 10.1590/S0103-51502011000400008 [Crossref]
- Oliveira
P, Orizio SAB, Moraes F. Abordagens fisioterapêuticas
de prevenção do linfedema em pacientes pós-cirúrgicos do câncer de mama:
revisão sistemática. Revista Intellectus [Internet].
2018 [cited 2019 Mar 14];45(1):69-72. Available from:
http://www.revistaintellectus.com.br/artigos/47.573.pdf
- Barros VM, Panobianco MS, Almeida AM, Guirro ECO. Post-mastectomy lymphedema: a treatment protocol. Fisioter Pesq 2013;20(2):178-83. doi: 10.1590/S1809-29502013000200013 [Crossref]
- Luz ND, Lima ACG. Recursos fisioterapêuticos em linfedema pós-mastectomia: uma revisão de literatura. Fisioter Mov 2011;24(1):191-200. doi: 10.1590/S0103-51502011000100022 [Crossref]
- Dunberger G, Lindquist H, Waldenström AC, Nyberg T, Steineck G, Avall-Lundquivist E. Lower limb lymphedema in gynecological cancer survivors: effect on daily life functioning. Support Care Cancer 2013;21(11):3063-70. doi: 10.1007/s00520-013-1879-3 [Crossref]
- Rockson, S, L Miller, R Senie, Brennan MJ, Gamgle GL, Leduc A, et al. Diagnosis and management of lymphedema. Cancer 2000;83(S12B):2882-885. doi: 10.1002/(sici)1097-0142(19981215)83:12b+<2882::aid-cncr45>3.0.co;2-0 [Crossref]
- Schmitz KH, Ahmed RL, Troxel AB, Andrea B, Rehana L, Kathryn H, et al. Weight lifting for women at risk for breast cancer-lymphedema. JAMA 2010;30(24):2699-705. doi: 10.1001/jama.2010.1837 [Crossref]
- Courneya KS, Segal RJ, Mackey JR, Gelmon K, Reid RD, Friedenreich CM, et al. Effects of aerobic and resistance exercise in breast cancer patients receiving adjuvant chemotherapy: a multicenter randomized controlled trial. J Clin Oncol 2007;25(28):4396-404. doi: 10.1200/JCO.2006.08.2024 [Crossref]